麻醉科||麻醉知识知多少
很多人对麻醉的印象还停留在“打一针,睡一觉”的阶段,但考虑到手术方式、部位、体位等不同,麻醉方式也在变化,并不是“打一针”这么简单。
我们的麻醉团队包括麻醉医生、麻醉护士等,使用的麻醉方式主要有全身麻醉、局部麻醉、椎管内麻醉(包括蛛网膜下隙阻滞、硬膜外麻醉、蛛网膜下隙-硬膜外联合阻滞)、区域阻滞(例如臂丛神经阻滞、坐骨神经阻滞等)。
全身麻醉是指麻醉药通过吸入、静脉或肌内注射等方法进入患者体内,使中枢神经系统受到抑制,患者意识消失而无疼痛感觉的一种病理生理状态。不同于全身麻醉,局部麻醉是指用局部麻醉药(local anesthetics,简称局麻药)暂时地阻断神经(丛)的传导功能,使该神经(丛)支配的相应区域产生麻醉作用。局麻药注入蛛网膜下隙,暂时使脊神经前后根阻滞的麻醉方法称为蛛网膜下隙阻滞,简称脊麻;将局麻药注入硬膜外间隙,暂时使脊神经根阻滞的麻醉方法,称为硬膜外间阻滞,简称硬膜外阻滞或硬膜外麻醉。蛛网膜下隙-硬膜外联合阻滞(combined spinal-epidural anesthesia, CSEA)则可取两者的优点,在临床麻醉中应用日趋广泛。
很多人认为麻醉医生是给完药就离开,其实不然。麻醉过程包括术前评估、术中管理、术后访视。麻醉医生需要提前了解第二天手术患者的基本情况,包括年龄、拟行手术治疗的疾病及其并发症的严重程度、重要脏器功能、情绪与合作程度、病人意愿等,做好充足的准备,使病人在体格和精神两方面均处于可能达到的最佳状态,以增强病人对麻醉和手术的耐受力,提高病人在麻醉中的安全性,避免麻醉意外的发生,减少麻醉后的并发症。
患者进入手术室后,医务人员首先核对患者基本信息,随后接上心电监护,常规监测患者的氧合、呼吸、循环和体温,以保证手术患者围术期的各器官功能正常和内环境稳定。
下面我们以全身麻醉为例做一个简单流程介绍。无论行静脉麻醉或吸入麻醉均有一个使患者从清醒状态转为可以进行手术操作的麻醉状态的过程,这一过程称为全身麻醉的诱导。诱导药物主要包括镇静、镇痛、肌肉松弛药物。镇静镇痛药物可以消除患者的紧张、焦虑情绪,使患者情绪安定、合作,此外也能提高患者痛阈,增强麻醉效果,减少麻药用量,缓解术前和麻醉前操作引起的疼痛。
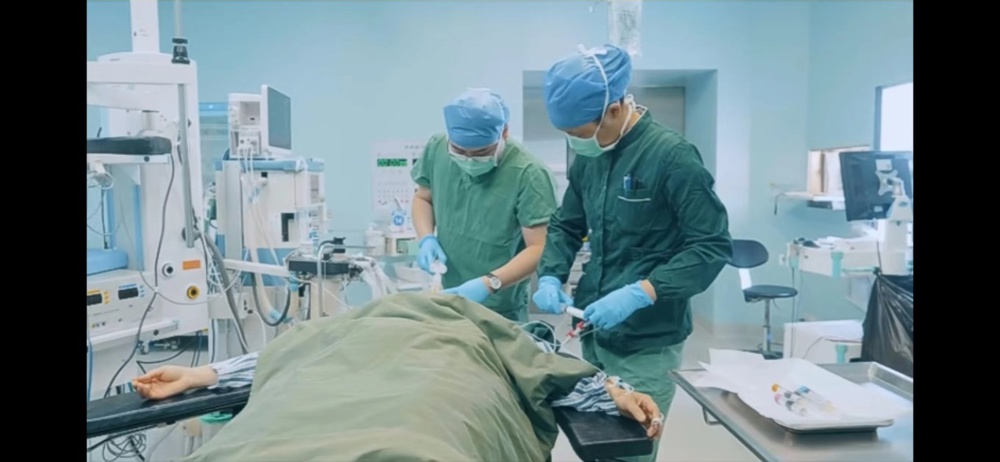
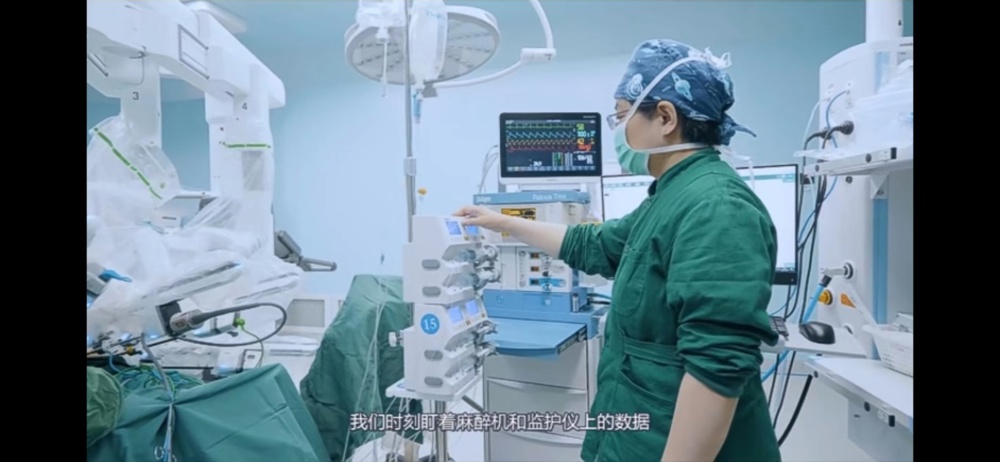
诱导完成后即进入全身麻醉的维持阶段,麻醉医生需要关注患者的生命体征变化,提前准备好血管活性药物、抢救药物等,以备不时之需。术中麻醉医生可以根据监护数据及时给药或调整吸入麻醉药的浓度、泵注药物的泵速来调节麻醉深度,保证患者血压、脉搏的稳定,降低术后并发症的发生率。
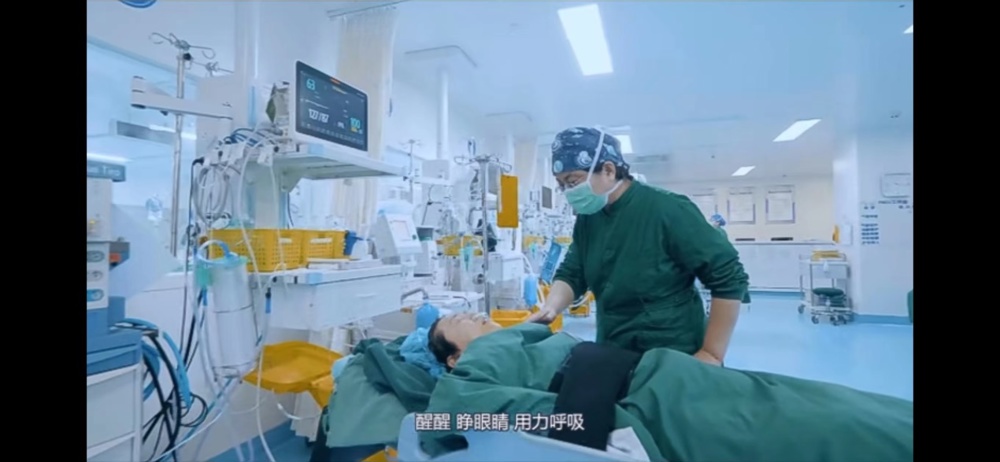
麻醉停药到苏醒这一时期为全身麻醉苏醒期,尽早苏醒有利于患者重要器官自主调节能力的恢复,有利于患者的康复和术后护理,这就考验麻醉医生的用药技巧和临床能力了,必要时可用拮抗剂催醒,大多数时候麻醉医生会在手术快结束时调整药物用量甚至停药,使静脉麻醉药能在按药动学代谢排出,保证患者能在较短时间内苏醒。麻醉苏醒后,通常还需要观察患者是否有恶心呕吐、疼痛难忍、血压过高或过低等情况,针对性予以处理确保患者可以安全转运时,方会转回病房继续接受治疗。
在麻醉临床工作中“时间就是生命”,必须及时作出判断、处理,没有多少时间去分析、商讨。这要求麻醉医生具备扎实的专业基础知识,掌握各种麻醉技术的操作规范,具备灵活的临床思维和应变能力,做到胸有成竹、有条不紊、周到细致、监测严密、处理及时,使麻醉的诱导和维持尽可能平衡,精密调控用药和麻醉深度。
作者:姜琳、石凯瑞


用户登录
还没有账号?
立即注册